RESEARCH PAPER
Prevalence of chronic diseases among residents of care and treatment institutions in Wrocław
1
University Clinical Hospital, Wrocław, Poland
2
Medical University, Łódż, Poland
3
Collegium Medicum, Jan Kochanowski University, Kielce, Poland
4
Medical University, Lublin, Poland
5
Department of Internal Medicine, Faculty of Health Sciences, Medical University, Wrocław, Poland
6
Faculty of Health Sciences and Physical Culture, Collegium Witelon State University, Legnica, Poland
Med Srod. 2023;26(3-4):72-78
KEYWORDS
TOPICS
ABSTRACT
Introduction and objective:
Chronic diseases are the most common cause of psycho-physical disability in seniors, and the reason for increased levels of dependency on others. Multimorbidity, which is closely related to multi-drug use, can be found in most elderly people. The concomitant coexistence of chronic diseases causes difficulties in diagnosis, ambiguity in clinical images, contributing to the development of severe complications and generating resistance to treatment. The aim of study was to analyse the frequency of chronic diseases among nursing home residents, and the impact on their daily functioning.
Material and methods:
The study was conducted on a group of 120 residents in care and treatment facilities in Wrocław. An author’s questionnaire and the Barthel Scale were used. Respondents were predominantly aged 81–90 years (42%), mainly women (78%), with vocational education (57%), living on a pension (60.8%), and living in the city (62%).
Results:
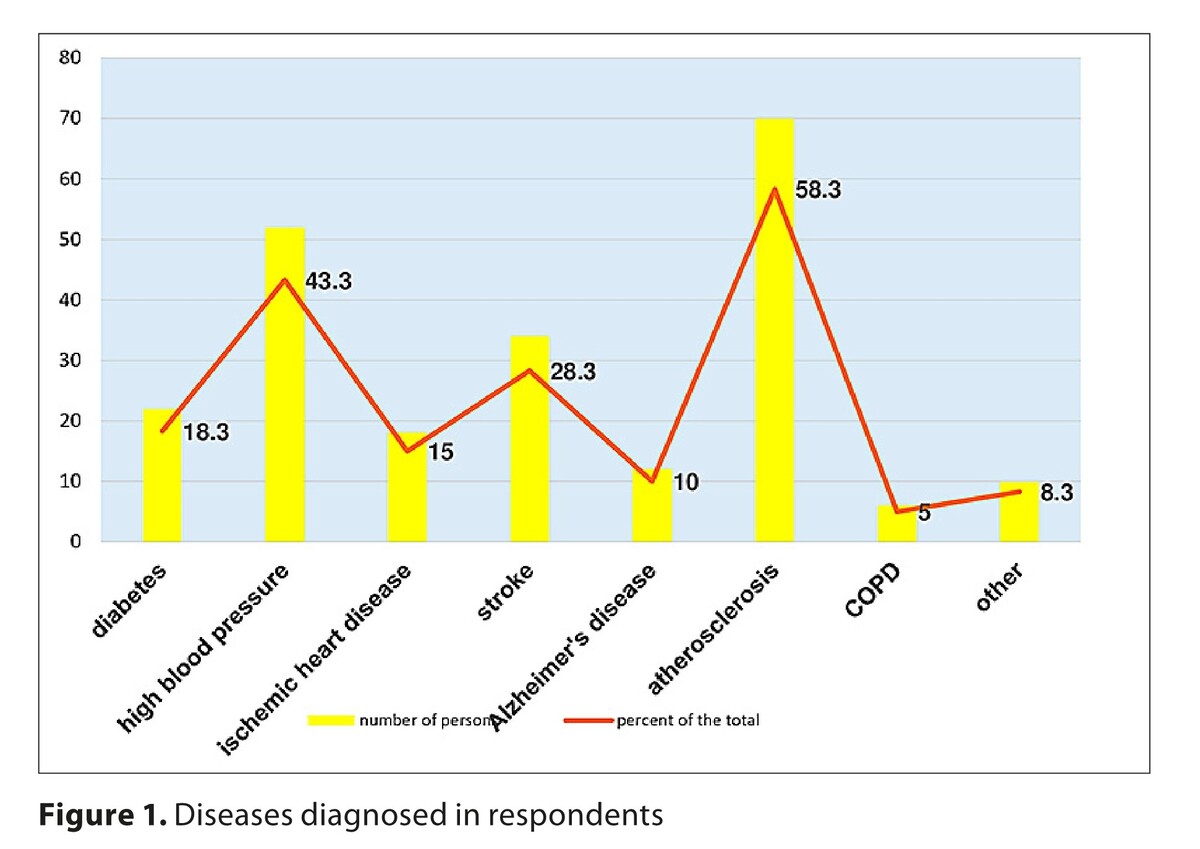
According to their BMI, 58% of respondents were found to be overweight. The majority were partially dependent on the care of others (72%), required constant nursing care (73%), and their families were not care-efficient (67%). Respondents were characterised by multi-morbidity, with the most common conditions being atherosclerosis (58%), hypertension (43%), stroke (28%) and diabetes (18%), and complaints of feeling heavy in the legs (51%), rapid fatigue (48%), pain (44%) and dizziness (42%), which hindered daily functioning (73%).
Conclusions:
Inappropriate health behaviours influence the development of chronic diseases. The course of chronic diseases causes dependency on others in respondents. Disability results in the need for round-the-clock care for the senior citizen.
Chronic diseases are the most common cause of psycho-physical disability in seniors, and the reason for increased levels of dependency on others. Multimorbidity, which is closely related to multi-drug use, can be found in most elderly people. The concomitant coexistence of chronic diseases causes difficulties in diagnosis, ambiguity in clinical images, contributing to the development of severe complications and generating resistance to treatment. The aim of study was to analyse the frequency of chronic diseases among nursing home residents, and the impact on their daily functioning.
Material and methods:
The study was conducted on a group of 120 residents in care and treatment facilities in Wrocław. An author’s questionnaire and the Barthel Scale were used. Respondents were predominantly aged 81–90 years (42%), mainly women (78%), with vocational education (57%), living on a pension (60.8%), and living in the city (62%).
Results:
According to their BMI, 58% of respondents were found to be overweight. The majority were partially dependent on the care of others (72%), required constant nursing care (73%), and their families were not care-efficient (67%). Respondents were characterised by multi-morbidity, with the most common conditions being atherosclerosis (58%), hypertension (43%), stroke (28%) and diabetes (18%), and complaints of feeling heavy in the legs (51%), rapid fatigue (48%), pain (44%) and dizziness (42%), which hindered daily functioning (73%).
Conclusions:
Inappropriate health behaviours influence the development of chronic diseases. The course of chronic diseases causes dependency on others in respondents. Disability results in the need for round-the-clock care for the senior citizen.
REFERENCES (44)
1.
Lejzerowicz M. Starzenie się ludności i wykluczenie osób starszych a edukacja do starości. Rozpr Społ. 2020;14(1):82–97. https://doi.org/10.29316/rs/11....
2.
Jagielska K. Postawy osób starszych wobec starości. Pedag-Psych. 2020;33(1):165–175. https://10.17951/j.2020.33.1.1....
4.
Szukalski P. Ludzie bardzo starzy we współczesnej Polsce. Przeg Socjolog. 2013;62(2):33–54.
5.
Newson RS, Witteman JC, Franco OH, et al. Predicting survival and morbidity-free survival to very old age. Age (Dordrecht, Netherlands) 2010;32(4):521–534. https://10.1007/s11357-010-915....
6.
Wyszkowska D, Gabińska M, Romańska S. Sytuacja osób starszych w Polsce w 2019 r. Główny Urząd Statystyczny; 2021. p. 21–23.
7.
Kędzierska-Kornatowska K. Podstawy biologicznego starzenia się organizmu człowieka oraz mechanizmy starzenia się. In: Muszalik M, Kędziora-Kornatowska K, editor. Pielęgnowanie pacjentów w starszym wieku. Warszawa: Wydawnictwo Lekarskie PZWL; 2018. p. 3–12.
8.
Cole JB, Florez JC. Genetics of diabetes mellitus and diabetes complications. Natur Rev Nephrol. 2020; https://10.1038/s41581-020-027....
9.
Gilbert J. La nycturie et le diabete. J Curr Clin Care. Supplément pédagogique. Toronto: Printemps; 2017. p. 32–38.
10.
Jankowska-Polańska B, Ilko A, Wleklik M. Influence the acceptance of the disease on quality of life of patients with hypertension. Arter Hypert. 2014;18(3):143–150.
11.
Oguntibeju OO. Type 2 diabetes mellitus, oxidative stress and inflammation: examining the links. Inter J Physiol Pathophys Pharm. 2019;11(3):45–63.
12.
Denham AMJ. Prevent 2 Stroke: a pilot study of an online secondary prevention program for stroke survivors. Public Health. 2018;5(42):484–490. https://10.1111/1753-6405.1279....
13.
Kostka T, Koziarska-Rościszewska M. Choroby wieku podeszłego. Warszawa: Wydawnictwo Lekarskie PZWL; 2009. p. 46.
14.
Kurowska K. Zachowania zdrowotne a jakość życia pacjentów z miażdżycą kończyn dolnych. Piel Chirurg Angiol. 2013;3:107–114.
15.
Żołnierczuk-Kieliszek D, Kulik T, Maciejasz A, et al. Wybrane czynniki psychologiczne i medyczne, a jakość życia chorych na choroby układu krążenia. Med Ogól Nauk Zdr. 2014;20(2):131–135. https://10.5604/20834543.11122....
16.
Berek K, Bobiński R. Miażdżyca – choroba wieloczynnikowa. Probl Pielęg. 2009;17(3):257–262.
17.
Zhang Y, Chen Y, Ma L. Depression and cardiovascular disease in elderly: Current understanding. J Clin Neurol. 2018;47:1–5. https:// 10.1016/j.jocn.2017.09.022.
18.
Kulig P, Lewandowski K, Ziaja D, et al. Endovascular aneurysm repair or open aneurysm repair for the treatment of abdominal aortic aneurysm – the latest update. Pol Przeg Chirurg. 2016;88(3):166–174. https://10.1515/pjs-2016-0047.
19.
Jankowski P. Zasady profilaktyki chorób układu krążenia w 2018 roku. Kardiol Inwaz. 2017;12(6):42–48.
20.
Cybulski M, Krajewska-Kułak E. Wielkie zespoły geriatryczne. Wrocław: Urban & Partner; 2021. p. 5–21.
21.
Kuklińska M, Sitek EJ, Brockhuis B, et al. Wariant behawioralny otępienia czołowo-skroniowego – wybrane problemy diagnostyczne w neuropsychiatrii. Akt Neurol. 2020;20(2):71–81. https://10.15557/AN.2020.0010.
22.
Szyguła-Jurkiewicz B, Kowalska M, Mościński M. Jakość życia jako element oceny stanu zdrowia i efektywność leczenia chorych ze schorzeniami układu sercowo-naczyniowego. Fol Cardio Exc. 2011;6(1):62–71.
23.
Arvanitakis Z, Shah Raj C, Bennett DA. Diagnosis and Management of Dementia: A Review. JAMA 2019;332(16):1589–1599. https://10.1001/jama.2019.4782.
24.
Rojas I, Moreno-Grau S, Tesi N, et at. Common variants in Alzheimer›s disease and risk stratification by polygenic risk scores. Nat Commun. 2021;12(1):3417. https://10.1038/s41467-021-224....
25.
Huang L, Chao S, Hu C. Clinical trials of a new drugs for Alzheimer disease. J Bio Sci. 2020;(18):1–3. https://10.1186/s12929-019-060....
26.
Sawyer RP, Rodriguez-Porcel F, Hagen W, et al. Diagnosis the frontal variant of Alzheimer’s disease a clinician’s yellow brick road. J Clin Mov Dis. 2017;4(2):3–6. https://10.1186/s40734-017-005....
27.
Barczak A. Wczesne rozpoznawanie choroby Alzheimera. Med Rodz. 2018;14(2):157–166. https://10.15557/PiMR.2018.001....
28.
Binert-Kusztal Ż, Starek M, Dąbrowska M. Choroby neurodegeneracyjne – aspekt farmakoterapeutyczny choroby Alzheimera. Farma Pol. 2021;77(7):451–457. http://dx.doi.org/10.32383/far....
29.
Parnowski T, Borzym A, Broczek K, et al. Rekomendacje leczenia pobudzenia u chorych z otępieniem dla lekarzy POZ. Lek POZ. 2018;4:239–246.
30.
Muszalik M, Kędziora-Kornatowska K, Balas E, et al. Pielęgnowanie pacjentów w starszym wieku. Warszawa: PZWL; 2018. p. 317–336.
31.
Postrożny D, Żuralska R, Mziray M, et al. Ocena poziomu samodzielności funkcjonalnej powyżej 65 roku życia. Geront Pol. 2020;28:17–22.
32.
Sokołowska N, Sokołowski R, Polak-Szabela A, et al. Porównanie skuteczności Montreal Cognitive Assessment 7.2 z Mini-Mental State Examination w wykrywaniu łagodnych zaburzeń neuropoznawczych u osób po 60. roku życia. Doniesienia wstępne. Psych Pol. 2018;52(5):842–857. https://doi.org/10.12740/PP/68....
33.
Kózka M, Gibadło E, Padykuła M. Uwarunkowania występowania zaburzeń funkcji poznawczych u pacjentów w wieku geriatrycznym hospitalizowanych na oddziale chorób wewnętrznych. Pielęg Pol. 2018;3(69):277–283. http://dx.doi.org/10.20883/pie....
34.
Podhorecka M, Turska A, Gębka D, et al. Cognitive disorders and fitness of the elderly in residential homes in Bydgoszcz. J Edu Health Sport. 2017;7:306–321. http://dx.doi.org/10.5281/zeno....
35.
Dellara FT, Paola S, Andersen SL, et al. Disentangling the Roles of Disability and Morbidity in Survival to Exceptional Old Age. Arch Intern Med. 2008;168(3):277–283. https://10.1001/archinternmed.....
36.
Markocka-Mączka K, Grabowski K, Taboła R. Choroby przewlekłe – problem XXI wieku. Dobrostan a edukacja. NeuroCentrum; 2016. p. 177–186.
37.
Ostrzyżek A, Jakość życia w chorobach przewlekłych. Probl Hig Epidem. 2008;89(4):467–470. http://polona.pl/item/45257101.
38.
Oliveira A, Nossa P, Mota-Pinto A, Assessing Functional Capacity and Factors Determining Functional Decline in the Elderly: A Cross- Sectional Study. Acta M?dica Portuguesa. 2019;10:654–660. https://10.20344/amp.11974.
39.
Wieczorkowska-Tobis K. Specyfika pacjenta starszego. Geriatria i gerontologia. Warszawa: Wydawnictwo Lekarskie PZWL; 2011. p. 18–20.
40.
Doolan DM, Froelicher ES. Smoking cessation interventions and older adults. Prog Cardiovasc Nurs. 2008;23:119–127. https://10.1111/j.1751-7117.20....
41.
Muszalik M, Biercewicz M. Problemy opiekuńcze u osób w wieku starszym. Pielęgniarstwo w opiece długoterminowej. Podręcznik dla studiów medycznych. Warszawa: Wydawnictwo Lekarskie PZWL; 2010. p. 132–133.
42.
Danaei G, Ding EL, Mozaffarian D, et al. The preventable causes of death in the United States: comparative risk assessment of dietary, lifestyle, and metabolic risk factors. PLoS Med. 2009;6:e1000058. https://10.1371/journal.pmed.1....
43.
Bembom O, Laan M, Haight T, et al. Leisure-time physical activity and all-cause mortality in an elderly cohort. Epidem. 2009;20:424–430. https://10.1097/EDE.0b013e3181....
44.
Skalska A. Ograniczenie sprawności funkcjonalnej osób w podeszłym wieku. Zdr Pub Zarządz. 2011;9:50–59. https://10.4467/20842627OZ.11.....
We process personal data collected when visiting the website. The function of obtaining information about users and their behavior is carried out by voluntarily entered information in forms and saving cookies in end devices. Data, including cookies, are used to provide services, improve the user experience and to analyze the traffic in accordance with the Privacy policy. Data are also collected and processed by Google Analytics tool (more).
You can change cookies settings in your browser. Restricted use of cookies in the browser configuration may affect some functionalities of the website.
You can change cookies settings in your browser. Restricted use of cookies in the browser configuration may affect some functionalities of the website.